- 学科导航
慢加急性肝衰竭:从病理生理到临床实践
|
作者 首都医科大学附属北京佑安医院人工肝中心 段钟平 兰州大学第一医院 李俊峰
肝衰竭是多种因素导致肝功能严重障碍,出现以凝血障碍、黄疸、肝性脑病和腹水等为主要表现的临床症候群。根据组织学特点和疾病进展,肝衰竭分为急性肝衰竭、亚急性肝衰竭、慢加急性肝衰竭(acute on chronic liver failure,ACLF)和慢性肝衰竭。目前我国肝衰竭的病因主要是HBV感染,临床以ACLF为主,疾病进展快,病死率较高,因而受到广泛关注。
1 ACLF概念的由来与变迁
在我国2000年颁布的《病毒性肝炎防治方案》中,重型肝炎的临床分型提到了慢性重型肝炎的概念,指出慢性重型肝炎是在慢性肝炎或肝硬化病史基础上,出现高度乏力、腹胀、恶心等临床表现,同时凝血酶原活动度(PTA)低于40%,血清总胆红素大于正常10倍。此次制订的方案中关于重型肝炎的分型体现了我国HBV感染所致肝脏功能失代偿的发病特点,但还尚未正式提出ACLF概念。随后中华医学会感染病学分会和肝病学分会相关学组在2006年联合制定的《肝衰竭诊疗指南》中,首次指出慢加急性(亚急性)肝衰竭是在慢性肝病基础上出现的急性肝功能失代偿。从此以后,重型肝炎及肝衰竭的概念共同出现在临床实践中。由于慢性重型肝炎大部分是发生在慢性肝炎及肝硬化基础上的肝细胞坏死性病变,多数实际相当于慢加急性(亚急性)肝衰竭,因此二者概念多数部分是重叠的。2012年根据国内外的研究成果,以上学组又联合制定了新版的《肝衰竭诊治指南》,明确指出慢加急性(亚急性)肝衰竭是在慢性肝病基础上通常在4周内出现急性肝功能失代偿的临床表现,如极度乏力、黄疸迅速加深、PTA≤40%或国际标准化比值(INR)≥1.5、腹水等。此次修订又进一步对ACLF进行了界定。
在国外,2009年亚太肝病研究学会(APASL)首次较系统阐述了ACLF定义,即在已存在或尚未发现的慢性肝病基础上,出现黄疸和(或)凝血功能障碍的急性肝损害,发病4周内合并腹水和(或)肝性脑病,其中黄疸界定为血清胆红素≥ 5 mg/dl,凝血功能障碍为INR≥1.5或PTA<40%。同时也明确指出慢性肝病基础包括各种原因引起的代偿期肝硬化、慢性肝炎、非酒精性脂肪性肝炎、胆汁淤积性肝病、代谢性肝病,尤其提到单纯性脂肪肝不被包括在肝病基础内。此外还指出急性打击事件包括感染因素,如嗜肝和非嗜肝病毒感染、乙型肝炎(显性或隐匿性)或丙型肝炎再活化,引起肝损害的其他感染性病原体。非感染性病因包括最近4周内饮酒,使用肝毒性药物、草药,自身免疫性肝炎或Wilson病发作,外科手术,未知肝毒性的病因,而对静脉曲张破裂出血没有达成共识。虽然APASL对ACLF进行了详细的描述,但是和国内的还不完全一致,比如胆红素的界定等。欧洲肝脏研究协会和美国肝病研究协会(EASL-AASLD)2011年发表的讨论意见亦认为ACLF多与急性打击事件有关,在已存在慢性肝病的从础上出现急性恶化,这与多系统器官衰竭而导致3个月病死率增加相关,概念着重强调了器官衰竭。
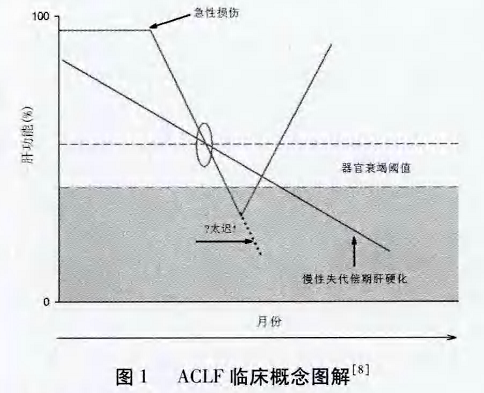
由此看来,国内外对ACLF的认识并不完全相同。从该病的临床特点来看,ACLF是在慢性肝病的基础上出现急剧肝功能失代偿的临床症候群,但是与失代偿期肝硬化不同。ACLF在平时病情较为稳定,一旦在某些损伤因素的打击下,会出现肝功能急剧恶化并较快进展为器官功能衰竭:与失代偿期肝硬化相比,这类患者肝功能具有潜在可逆,如果被及时于预,仍然有恢复到病情恶化前状态的希望但是失代偿期肝硬化病情呈进行性发展,直至出现器官功能衰竭,疾病逆转的可能性非常有限,最终肝移植是治疗的唯一选择(图1)。
2 ACLF重要病理生理变化及特点
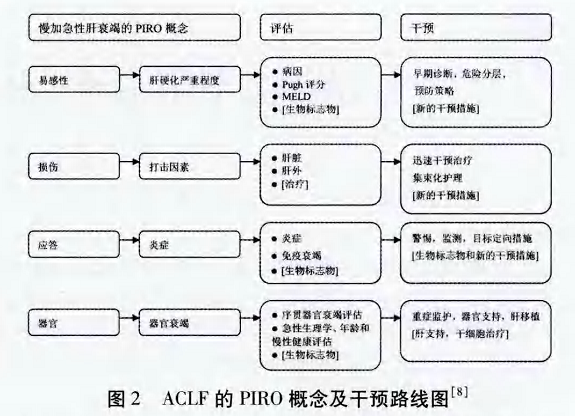
基于病理生理机制指导下的ACLF临床治疗措施对患者病情的恢复或缓解有重要的意义。虽然ACLF的病理生理机制较为复杂,但最近国外学者提出的PIRO概念(Predisposition, injury, response, organ)在描述ACLF病理生理机制和临床类别,尤其对评估预后方面值得借鉴(图2)。
2.1 易感性(Predisposition) 易感性是指原有肝脏疾病及其严重程度,与ACLF经过临床一干预后能否恢复至恶化前状态有关。由于引起ACLF主要的病因是代偿期肝硬化,肝硬化的病因会影响ACLF的进展。在我国,以乙型肝炎为主的病毒性肝炎是引起肝硬化的主要病因,国外则是以酒精性肝病为主,此外其他一些病因包括非酒精性脂肪性肝炎、胆汁淤积性肝病、代谢性肝病等。
对于病因明确的慢性肝病,首先要评估疾病的严重程度、若已经存在肝硬化的患者,则需要判断目前肝硬化所处时期及阶段,因为有无肝硬化、肝硬化的严重程度与ACLF的发生及预后息息相关。例如,一个有肝硬化的患者与一个没有肝硬化的患者,自主停用拉米夫定及其他核苷和核昔酸类药物引起ACLF的风险明显不同。目前,虽然Child-Pugh和MELD评分系统可以评估肝硬化严重程度和风险因素,但仍然缺乏针对引起ACLF的慢性肝病的评估方式,因此可以参考一些被研究发现的新指标。比如之前发现α-1-酸性糖蛋白是ACLF预后的生物标志之一,可以用来评估疾病的预后。另外还有其他一些肝损害及再生指标同样也值得借鉴如Gc球蛋白等:在明确ACLF患者病因和评估慢性肝病的严重程度完成后,就要及早对疾病的危险进行分层二根据不同发病风险,尽早采取措施进行干预。
2.2 损伤(injury) 损伤是指急性打击因素的性质和严重程度急性打击因素是ACLF下发病的重要原因。在肝硬化基础上,来自肝内或肝外的损伤都将促使ACLF发病。肝内的损伤诸如酒精性肝炎、病毒性肝炎叠加感染、药物性肝损害、肝门静脉血栓的形成及缺血性肝炎等可以直接对肝脏产生损伤。另外来自肝外的损伤因素,如手术、创伤、扑脉曲张出血或感染等。在这些打击因素中,肝硬化基础上叠加感染病毒性肝炎尤其值得关注。目前较常见的叠加甲型肝炎或戊型肝炎成为触发ACLF的主要原因。一项前瞻性研究提示,在肝硬化患者中,叠加戊型肝炎感染的患者可出现急速的肝功能失代偿,4周和1年病死率分别可达43%和70%。
因此,若患者存在有急性打击因素,需要尽快干预治疗,同时强化综合护理。静脉曲张破裂出血患者应早期使用抗生素,降低感染的风险,可以改善生存预后。对于乙型肝炎再活化导致的ACLF,国外研究指出利用替诺福韦尽早治疗能够明显降低HBVDNA水平以及Child—Pugh和MELD评分,进而降低ACLF的病死率,改善疾病预后。
2.3 应答(response) 应答指宿主对损伤的反应,决定了炎症反应的程度及感染的风险。全身炎症反应综合征(systemic inflammatory response syndrome,SIRS)在急性肝衰竭中发生率较高,往往与高感染率和高病死率有关,多被用作评估肝衰竭的预后。国外研究指出SIRS是ACLF早期标志之一,可快速鉴别出ACLF高风险的患者。SIRS与炎症因子增加有关,在ACLF患者体内肿瘤坏死因子α、白介素等的大量释放,可导致组织和器官功能受损,甚至引起免疫功能失调,促进ACLF患者多脏器功能衰竭的发生。因此,在临床治疗中对体温异常、心率升高、呼吸频率加快、白细胞计数异常表现的ACLF患者要警惕SIRS的发生,采取包括抗病毒治疗在内的综合治疗措施及时控制病情发展。在治疗中,糖皮质激素的应用目前还存在争议,激素的不良反应成为主要的限制,但是对于病情较轻、感染已经控制住的ACLF患者,适当剂量、适当疗程的激素治疗效果较好。
免疫功能失调会增加感染的易感性,感染是ACLF患者重要打击和加重因素之一,伴有感染的肝硬化患者病死率能够上升4倍。基因遗传易感性可能是感染风险的基础。比如Toll样受体(toll—like receptors,TLR)2多态性和核苷酸结合寡聚化结构域2变异体可以使肝硬化患者感染自发性细菌性腹膜炎风险增加。在抗感染过程中,中性粒细胞的功能具有重要作用,酒精性肝硬化患者血液中性粒细胞活性与感染、器官衰竭和病死率有关。内毒素可能引起中性粒细胞功能缺陷,在体外清除患者血浆中内毒素的情况下,中性粒细胞功能可得到恢复,因此应积极防治感染及内毒素血症。另外国外研究提示使用益生菌调节肠道微生物群可能会通过改变白介素10和TLR4的表达从而恢复代偿期酒精性肝硬化患者体内中性粒细胞的吞噬功能,而利用粒细胞集落刺激因子治疗ACLF,可能明显降低Child—Pugh、MELD、SOFA评分,增加患者生存率,并防止败血症、肝‘肾综合征及肝性脑病的发展。
因此对ACLF患者感染要提高警惕性,要预防和控制感染的发生。治疗过程中可以多部位采样重复培养,在日常护理中尽量避免留置套管针。一旦患者出现感染应尽早干预,强力快速控制感染,积极纠正免疫衰竭,同时改善肠道微生态,必要时可应用粒细胞集落刺激因子,防治器官衰竭的发生,而针对患者免疫功能的失调,笔者认为适当时机可以探讨应用胸腺肽调节机体免疫达到辅助治疗的目的。
2.4 器官(organ) 器官是指要明确器官衰竭程度,以帮助不同的患者制定不同器官支持措施并判断预后。ACLF容易引起除肝功能失代偿外其他器官功能障碍,比如肾功能不全、肝性脑病以及血流动力学异常等。
在突发的损伤因素下,慢性肝病患者肝功能急剧恶化,出现高胆红素血症和凝血功能障碍,目前对该过程的病理生理学机制还不清楚。失代偿期肝硬化患者门脉高压可引起内脏血管舒张、主动脉压力降低、心脏功能受损和交感神经激素系统激活以及肾血管强烈收缩引起。肾功能不全,而ACLF患者肾功能障碍表现有差异,部分以循环改变为主。心脏功能同时也受到影响,虽然内脏血管扩张,但心输出量并未增加。除此之外,肝性脑病是ACLF较常见的表现,其中血氨在发病中起到关键作用。在高血氨的状态下,肝脏受到损伤后会导致脑水肿,这其中机制之一可能是与脑蛋白和RNA的氧化修饰以及谷氨酰氨合成酶活性降低有关。
对于ACLF器官衰竭状况的评估直接决定治疗方案的制定和临床预后,目前评估器官功能障碍主要有SOFA评分、APACHE评分,同时还有一些新的评估方法陆续报道,如利用基线肝静脉压力梯度来预测ACLF患者病死率。患者一旦出现器官衰竭,就需要及时处理,进行重症监护,必要时采用一些器官支持的治疗方法。部分研究提示目前以非生物人工肝为主的人工肝治疗可以延长ACLF患者的生存时间,从而为外科治疗赢得治疗时机。因此,对于具有人工肝治疗适应证的ACLF患者,可考虑采用该法治疗。血液动力学不稳定和严重高分解代谢的ACLF患者,利用持续性血液净化治疗能够控制患者体内水电解质和酸碱平衡,并保证液体的需要,同时能补充足量蛋白质和热能。另外,血浆透析滤过具有透析滤过和血浆置换的功能,对于部分患者可以使用该法治疗。虽然目前分子吸附再循环(molecular adsorbent recirculating system,MARS)能够清除体内多种毒素,改善肝性脑病、血液动力学及肝脏的合成功能,但是对ACLF生存率的影响还不清楚。最近欧洲一项多中心大规模随机对照临床试验表明,MARS虽能够为器官功能衰竭的ACLF患者提供安全有效的临时支持治疗,但是不能提高患者的生存率。还可采用一些其他新方法如干细胞治疗,但在其广泛临床应用前,需要对治疗的安全有效性以及规范化疗程进一步研究。对于ACLF经内科和人工肝治疗后疗效不佳者,可进行肝移植。在等待肝移植过程中,若患者因肝功能衰竭的直接并发症或伴随疾病而导致病情恶化,须要及时进入ICU进行针对性的处理。
3 展望
虽然近年国内外对ACLF的概念进行了较多阐述,但是由于其病因、机制及表现的复杂性,还尚未有统一的认识。另外ACLF的原发病因、慢性肝病基础、急性打击因素、并发症、临床干预措施等存在多样性及个体化差异,对于ACLF预后评估尤其早期评估和诊断也同样面临不少困难。针对ACLF的病理机制和预测模型的研究仍需要深入开展。随着我们对ACLF病理生理及发病机制认识的加深,相信以此为基础的临床干预会更具针对性也更加有效。
来源:临床肝胆病杂志 |

热门新闻
- 阅读
- 评论
推荐阅读
-
儿童感染后用什么药?哪些情况需要就医?北
儿童感染新冠病毒的症状、病程有何特点?退烧药怎么选、怎么吃?孩子出现何种症状需立[详细]
-
国务院最新公布:我国医养结合面临问题和下
导语医养结合将成为下一个风口!在日前召开的第十三届全国人大常委会第三十六次会议上[详细]
-
版权所有:北京英芙麦迪科技有限公司
地址:北京市顺义区竺园二街2号院8号楼301(天竺综合保税区)
电话:(010)-80489293-6011 邮件:hmp@bjhanmi.com.cn
-
 互联网药品信息服务资格证书 京ICP备07502511号-4
互联网药品信息服务资格证书 京ICP备07502511号-4药品医疗器械网络信息服务备案 (京)网药械信息备字(2022)第00010号
(京)-非经营性-2019-0001
 京公网安备11011302001972
京公网安备11011302001972

 收藏
收藏






